| المجلد 7 ,
العدادان 5-6
, ربيع الثاني 1435 - كانون الثاني (يناير)2015 |
| |
دراسة مستويات عامل النخر الورمي ألفا TNF في البول والبروتين المتفاعل C
في المصل لدى الأطفال المصابين بالتهاب الكلية والحويضة الحاد
|
Studying of Urinary Tumor Necrosis Factor Alpha and Serum C Reactive
Protein Levels in Acute Pyelonephritis Children |
| د. لينا حليمة وأ. د. مصطفى العموري |
| Halimeh L. and Al-Amouri M. |
كلية الصيدلة، جامعة دمشق
Faculty of Pharmacy, Damascus University
|
| الملخص Abstract |
| يعد التهاب الكلية والحويضة الحاد من عداوى السبيل البولي، والتي تترافق غالباً مع مضاعفات كلوية وخيمة لدى الأطفال، إلا أن التشخيص المبكر والمعالجة الموجهة يمكن أن تقلل هذه المضاعفات. من هنا هدفت دراستنا إلى استقصاء دور مقايسة TNFα البولي وCRP المصلي في تشخيص الإصابة بالتهاب الكلية والحويضة الحاد لدى الأطفال. شملت الدراسة 90 طفلاً (65 طفلاً شُخّصت إصابتهم بالتهاب الكلية والحويضة الحاد و25 طفلاً سليماً) جرت لهم جميعاً معايرة CRP المصلي وTNFα البولي بطريقة ELISA. وتبين أنَّ تركيزيهما كانا أعلى لدى المرضى (P<0.001)٬ وأنَّه توجد علاقة ايجابية قوية تربط ارتفاعهما (r2=0.885). بالإضافة إلى ذلك وجدنا أنّ تركيزيهما لدى المرضى الذين تقل أعمارهم عن العام كان أقل منه عند المرضى الأكبر سناً (P<0.001). وخلصنا بذلك إلى وجود ارتباط بين ارتفاع تركيزTNFα البولي وCRP المصلي مع الإصابة بالتهاب الكلية والحويضة الحاد لدى الأطفال٬ مما يشجع على اعتماد ارتفاع TNFα البولي كمتثابته ذات نوعية أكبر للتشخيص المبكر لالتهاب الكلية والحويضة الحاد. |
|
Acute Pyelonephritis (APN) is an urinary tract infections that lead to sever renal complications in children, but with early diagnosis and prompt treatment these complications can be reduced. So our aim was to investigate the role of urinary TNFα and serum CRP in the diagnosis of APN in children. The study cover 90 children (65 with APN and 25 healthy) in whom we calibrate serum CRP and urinary TNFα by ELISA tests. CRP and TNFα were higher in APN children (P<0.001), and there was strong correlation between their elevated (r2=0.885). In addition, CRP and TNFα were lower in patients who were younger than one year old than older ones (P<0.001). We concluded that the increase of urinary TNFα and serum CRP were correlated with having acute pyelonephritis in children, and so it promoted the usage of TNFα in the early diagnosis of APN, as it is more specific parameter.
|
| المقدمة Introduction |
| تقسم العدوى الجرثومية البولية إلى عدوى سفلية تشمل المثانة أو الحالبين وعدوى علوية في الكليتين وتسمى التهاب الكلية والحويضة الحاد (APN) Acute Pyelonephritis (25). يعد APN من الأمراض الشائعة لدى الأطفال فهو يسبب %5 من النوبات الحُميّة لديهم (40). تصعد فيه الجراثيم غالباً من المثانة عبر الحالبين إلى إحدى أو كلتا الكليتين٬ ومع ذلك يمكن أن يكون مصدر هذه العدوى دموياً (5). يساهم التشخيص الخاطئ أو التأخر في التشخيص في تطور المضاعفات الكلوية٬ خاصة لدى الأطفال، حيث الأعراض اللانمطية والجهاز المناعي غير الناضج بشكل كامل٬ والمعدل المرتفع للشذوذات التشريحية والوظيفية في السبيل البولي (29). تنخفض نوعية التشخيص السريري والنتائج المخبرية للعدوى الكلوية لدى الأطفال٬ لأنَّ معظم الأعراض غير نمطية٬ كما أنَّ النتائج المخبرية غير نوعية (17)٬ فزرع البول الإيجابي يرافق البيلة الجرثومية وعدوى السبيل البولي السفلي أيضاً (5)، كما أنَّ زرع البول يكون سلبياً كاذباً لدى %10 من الأطفال المؤكد إصابتهم بعدوى كلوية (38). أمَّا الحرارة المرتفعة فهي ذات فائدة تشخيصية منخفضة للأطفال المستخدمين للقثاطر البولية٬ ويمكن أن تختفي في عدد من العداوى الكلوية (7، 29). يعد CRP أفضل المتثابتات المستخدمة للتنبؤ بالإصابة٬ على الرغم من نوعيته التي لا تتجاوز %30 للعدوى الجرثومية الكلوية٬ فهو يرتفع في العداوى الفيروسية الكلوية وفي العداوى الجرثومية للسبيل البولي السفلي (23، 33)٬ كما أنَّ %3.8 من الأطفال المُثبت إصابتهم بعدوى جرثومية كلوية لديهم قيم CRP سوية (2). من هنا بدأت مقايسة السيتوكينات تحتل أهمية كبيرة في أبحاث الطب الكلوي بهدف البحث عن متثابتات أكثر نوعية للعدوى الجرثومية الكلوية. يعد عامل النخر الورمي ألفا TNFα)) من أهم وأقوى السيتوكينات في التفاعلات المرافقة للحالة الالتهابية (11، 15)٬ حيث يبدأ إنتاجه مع بداية العدوى في الخلايا الكلوية المفعَّلة والخلايا المناعية المتراكمة في النسج الكلوية (11، 14، 18، 20). تهتم هذه الدراسة به لأنه يظهر بشكل مبكر خلال الاستجابة المناعية٬ فيمكن كشفه خلال ساعتين من العدوى الجرثومية لدى حيوانات التجربة (37، 34)٬ كما أنَّه يؤثر على إنتاج السيتوكينات الأخرى وله دور هام في تفعيل الخلايا المناعية (11، 18، 38)٬ إلى جانب نوعيته المرتفعة للعدوى الجرثومية الكلوية، بالمقارنة مع العدوى البولية السفلية (9، 36). |
| هدف الدراسة Objective |
| هدفت دراستنا إلى إيجاد طريقة تساعد في التشخيص النوعي والمبكر لالتهاب الكلية والحويضة الحاد لدى الأطفال٬ بهدف السماح بالبدء المبكر في المعالجة والتقليل من المضاعفات الكلوية المرافقة٬ عن طريق اختبار دور مقايسة TNFα البولي و CRP المصلي في تشخيص الإصابة بالعدوى الكلوية. |
| المواد والطرق Material and Methods |
| جمعت عينات البول والمصل من 65 طفلاً مشخّص إصابتهم بالتهاب الكلية والحويضة الحاد في مستشفى الأطفال في دمشق٬ وذلك خلال الفترة الزمنية من تموز 2012 إلى أيلول 2013. كذلك جمعت 25 عينة من أطفال سليمين في الفترة الزمنية السابقة نفسها. استبعد من الدراسة المرضى الذين يعانون من عداوى أخرى٬ أو فشل كلوي٬ أو الخاضعين لعمل جراحي أو معالجة بالمضادات الحيوية. جرت معايرة CRP في المصل وTNFα في البول بطريقة ELISA وفق تعليمات العتيدة المرفقة٬ حيث استخدمت عتيدة لشركة Koma Biotech Inc (كوريا الجنوبية) لمقايسة TNFα وعتيدة لشركة DIA Source (بلجيكا) لمقايسة الـ CRP. |
| الدراسة الإحصائية Statistical analysis |
| جرت معالجة البيانات باستخدام برنامج SPSS، حيث اعتمد اختبار مان ويتني يو Mann-Whitney U لمقارنة TNFα البولي وCRP المصلي بين المرضى والمجموعة الشاهدة للتأكد من وجود علاقة بين ارتفاعيهما والإصابة بـ APN لدى الأطفال. كذلك استخدم اختبار التحليل اﻟﻤﺘﺒﺎﻴن ذو الإﺘﺠﺎه اﻟواﺤد One Way Anova لدراسة علاقة ارتفاعهما مع عمر الطفل. وأُجري اختبار سبيرمان Spearman's لوصف طبيعة وقوة العلاقة بين ارتفاع TNFα في البول وCRP في المصل. سجلت النتائج على شكل متوسطات حسابية (SD ± Mean)٬ واعتبرت قيمة P الأصغر من 0.05 ذات دلالة يُعتد بها إحصائياً. |
| النتائج Result |
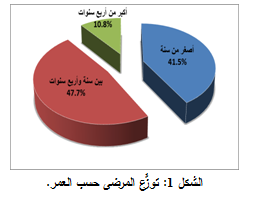
جُمعت العينات من أطفال مصابين بالتهاب الكلية والحويضة الحاد, بأعمار تراوحت بين 3 أشهر و12 سنة (وسطياً 26.7 شهراً). ثمَّ قُسم المرضى إلى ثلاث مجموعات تبعاً لعمر الطفل، كما هو مبين في الشكل 1٬ حيث شملت المجموعة الأولى المواليد والرضع الأصغر من عام واحد ]27 مريضاً (%41.5)[، بينما كان في المجموعة الثانية الأطفال الذين تتراوح أعمارهم بين عام وأربعة أعوام ]31 طفلاً (%47.7)[٬ أما في المجموعة الثالثة فضمّت الأطفال الأكبر سناً ]7 مرضى (%10.8)[.
كان عدد الإناث (43٬ %66.2) ضعف عدد الذكور (22٬%33.8 )، كما هو مبين في الشكل 2. ومع هذا فلقد كان معظم أطفال المجموعة الأولى الذين تقل أعمارهم عن سنة من الذكور (%70 ذكور مقابل %30 إناث)٬ بينما شكلت الإناث الأغلبية في الأطفال الأكبر سناً (%92.15 إناث مقابل %7.9 ذكور). ولقد كان الفارق في العدد بين الجنسين معتداً به إحصائياً (P > 0.001)، كما هو موضح في الشكل 3.
وجد كذلك أنَّ %33.8 من الأطفال في مجموعة الدراسة كانوا يعانون من الجذر المثاني الحالبي وتوزعوا بين الفئتين الأولى والثانية (%72 و%27، على الترتيب)٬ بينما كان %18.2 من الذكور غير مختونين وجميعهم في الفئة الأولى.
جرت مقايسة TNFα في البول لكل من المرضى والأصحاء٬ ثم قُسّم تركيز TNFα الناتج على تركيز الكرياتنين البولي لتجنب تأثير تمدُّد أو تركُّز البول على نتيجة المقايسة، واُعْتُمدت نسبة TNFα/Cr في الدراسة الإحصائية.
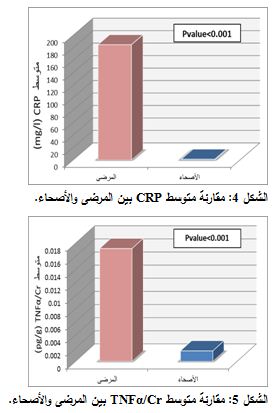
تبين أنَّ CRP في المصل وTNFα في البول كانا أكثر ارتفاعاً لدى مجموعة الدراسة (64.9 ±185 mg/l وpg/g 0.014 ± 0.0172، على الترتيب)، بالمقارنة مع المجموعة الشاهدة وبفارق يعتد به إحصائياً P<0.001)) (الشكلان 4 و5).
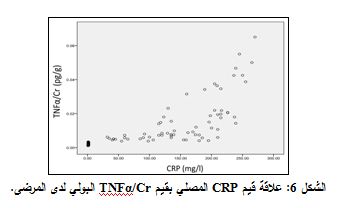
يعد ارتفاع تركيز CRP المصلي المشعر الالتهابي المعتمد للتشخيص٬ لذلك قمنا بمقارنة تركيز TNFα/Cr البولي مع تركيز CRP المصلي لكل مريض٬ فلوحظ وجود علاقة ارتباط ايجابية قوية بين ارتفاع CRP المصلي وTNFα/Cr البولي, حيث كان تركيز TNFα/Cr البولي للمريض يزداد كلما ازداد تركيز CRP المصلي (P<0.05٬ معامل الارتباط 0.885= r2) (الشكل 6).
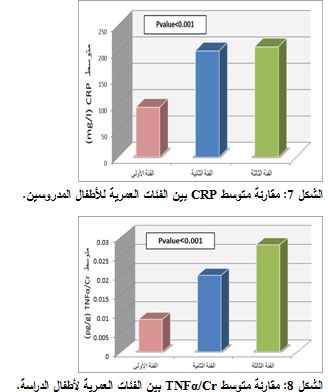
لدى مقارنة قيم الـ CRP وTNFα/Cr للفئات العمرية للأطفال المرضى٬ وجد ارتفاع في تركيزيهما مع التقدم في العمر٬ حيث كانا أكثر ارتفاعاً لدى أطفال الفئة الثالثة ( 44.66±209 mg/l) و(0.021 pg/g±0.028، على الترتيب)٬ والثانية (32.04 mg/l±201.8 و0.014 ±0.02 pg/g، على الترتيب)٬ بالمقارنة مع الأطفال الأصغر في الفئة الأولى (36.9 mg/l±94.4 و0.0058 pg/g ±0.0085 ، على الترتيب)٬ وبفارق يعتد به إحصائياً (P<0.001)٬ كما هو مبين في الشكلين 7 و8.
|

 |
| المناقشة Discussion |
يرتفع معدل التهاب الكلية والحويضة الحاد لدى الأطفال بسبب ازدياد الشذوذات التشريحية المؤهبة في سبيلهم البولي وتأخر الختان٬ إلى جانب الفوعة الجرثومية المرتفعة في هذه الفئة العمرية (14، 40). أظهرت الدراسة أنَّ %33.8 من الأطفال المصابين بـ APN في الدراسة كانوا يعانون من الجذر المثاني الحالبي٬ الذي يعد من أهم الشذوذات التشريحية التي تدفع العدوى الجرثومية السفلية إلى الكليتين مع الجذر البولي المستمر باتجاههما (1، 21، 39). كذلك وجد أن %18.2 من الذكور المصابين بـ APN في الدراسة غير مختونين٬ وهو أهم عوامل الاختطار للعدوى الجرثومية البولية لدى الأطفال ذوي السبيل البولي السليم بنيوياً (5، 32)٬ حيث يرتفع الاختطار لديهم 10-15 ضعف الذكور المختونين (5). لوحظ انخفاض في تعداد الأطفال المصابين بـ APN الأصغر الذين تقل أعمارهم عن عام واحد (%41.5) بالمقارنة مع الأطفال المصابين الأكبر عمراً (%58.5)، وهو ما أشير إليه في Peco-Antić A. ورفاقه في صربيا عام 2012 (25)٬ ودراسة Peng N J. ورفاقه في تايوان، عام 2009 (26). وهو يفسر بصعوبة تشخيص العداوى الجرثومية الكلوية خلال الأشهر الأولى من الحياة بسبب زيادة اللانمطية في الأعراض عندهم (5، 14). من جهة أخرى كان معظم المرضى من الإناث٬ إلا أن %70 من المصابين الذين تقل أعمارهم عن العام الواحد كانوا من الذكور٬ وهو يفسر بارتفاع عوامل الاختطار لدى الذكور في هذا العمر٬ حيث كان %21 منهم غير مختونين٬ و%72.7 يعانون من الجذر المثاني الحالبي. تتفق هذه النتائج مع أبحاث تؤكد ازدياد الذكور المصابين قبل عامهم الأول من العمر بمعدل مرة إلى مرة ونصف، كدراسة Huang D. ورفاقه، عام 2007 (12) ودراسة Tsao C. ورفاقه، عام 2003 35))٬ بينما تختلف مع دراسة Czaja C.A. ورفاقه في الولايات المتحدة الامريكية، عام 2007 (8) والتي وجدت أنَّ معدل الإناث المصابات أعلى في الأعمار جميعها.
يعد البروتين المتفاعل C (CRP) أحد بروتينات الطور الحاد المنتجة في الخلايا الكبدية (28، 30)٬ وأهم المتثابتات الالتهابية المستخدمة للتنبؤ بالعدوى الجرثومية الكلوية (12). يبدأ إنتاج الـ CRP بعد الولادة مباشرة٬ حيث تستجيب البلاعم للنبيت المجهري microflora الطبيعي، المنتشر على سطح وتجاويف الجسم٬ وتبدأ بإنتاج الإنترلوكين 6 والإنترلوكين 1 والتي بدورها تحرض الخلايا الكبدية على إنتاج الـ CRP وبروتينات الطور الحاد الأخرى (16). تبقى تراكيز الـ CRP في المصل ضمن الحدود الدنيا الطبيعية إلى أن يتعرض الطفل إلى عدوى جرثومية٬ حيث تفعّل المنتجات الجرثومية مستقبلات TLR4 على سطح الخلايا المصابة وتحرضها على إنتاج السيتوكينات الالتهابية والكيموكينات، التي تجذب الخلايا المناعية إلى المنطقة المصابة٬ حيث تتفعَّل الأخيرة وتُنتج كميات إضافية من السيتوكينات كالإنترلوكين6 والإنترلوكين 1 وعامل النخر الورمي ألفا TNFα٬ التي تحرض الخلايا الكبدية على إنتاج بروتينات الطور الحاد (6). يكشف ارتفاع CRP المصلي خلال 4 ساعات من العدوى الجرثومية (28، 30)، ويتضاعف كل 8 إلى 9 ساعات٬ حيث يبلغ التركيز الأعظمي خلال 24 إلى 72 ساعة من العدوى (27). أظهرت النتائج تضاعف تركيزه لدى الأطفال المصابين بـ APN في مجموعة الدراسة، في أول عينة مصل جمعت لهم 15–135، بمقدار ضعف تركيزه لدى أطفال المجموعة الشاهدة وبفارق معتد به إحصائياً P= <0.001. توافقت النتائج مع الدراسات التي أكدت ارتفاع CRP لدى الأطفال المصابين بـ APN (9، 12، 20، 23، 24). في الوقت الذي اختلفت مع دراسة P. Ayazi ورفاقه، عام 2009 (2)، الذين وجدوا أنَّ العلاقة بين ارتفاعه المصلي والعدوى الكلوية ضعيفة جداً ولا يُعتد بها. يتميز الـ TNFα عن الـ CRP بسرعة ارتفاعه في البول والمصل (خلال ساعتين) (34، 37) بالإضافة إلى قدرته على التأثير على إنتاج السيتوكينات الأخرى ودوره الهام في تفعيل الخلايا المناعية (11، 18، 38)٬ ونوعيته المرتفعة للعدوى الجرثومية الكلوية٬ حيث أثبت Tullus K. ورفاقه (36)، وGörgüze M. ورفاقه (9)، الارتباط القوي لارتفاعه ومستقبلاته مع الإصابة بالعدوى الكلوية بالمقارنة مع عدوى السبيل البولي السفلي. من هنا اهتمت هذه الدراسة بمقايسة TNFα في البول، حيث وجدنا أنَّ تركيزه كان أكثر ارتفاعاً لدى الأطفال المصابين وبفارق يعتد به إحصائياً عن المجموعة الشاهدة (P<0.001). توافقت النتائج السابقة مع دراستي Mohkam M. ورفاقه عامي 2009 (19) و 2013 (20) الذين وجدوا ارتفاعاً مماثلاً لدى الأطفال المصابين، بينما اختلفت مع دراسة Olszyna D. ورفاقه (22) الذين لم يتمكنوا من الكشف عنه في البول.
تحرض العدوى الجرثومية على زيادة إنتاج TNFα٬ الذي يزيد إنتاج الإنترلوكين IL1ß والإنترلوكين IL6 اللذين يحرضان الخلايا الكبدية على زيادة إنتاج CRP (18)٬ في الوقت الذي يعد فيه CRP محرّضاً هاماً على زيادة إنتاج TNFα من البلاعم (30). ووفقاً للشلالات الالتهابية يساهم كل من TNFα وCRP في التحريض على اصطناع وزيادة تركيز الآخر عند العدوى٬ مما قد يفسر الارتباط الإيجابي بينهما والناتج في الدراسة٬ والذي يتفق مع دراسة Jascobson S. ورفاقه (13) ودراسة Mohkam M. ورفاقه (20).
على الرغم من تضاعف تركيز CRP وTNFα لدى الأطفال المصابين بالتهاب الكلية والحويضة الحاد في مجموعة الدراسة جميعهم، بالمقارنة مع المجموعة الشاهدة٬ إلا أنَّ تراكيزهما كانت أكثر ارتفاعاً لدى مرضى الفئة الثانية والثالثة ممن تزيد أعمارهم عن العام الواحد، بالمقارنة مع الأطفال الأصغر سناً وبفارق يعتد به إحصائياً (P<0.001). يمكن أن تفسَّر النتائج السابقة جُزئياً بقصر الفارق الزمني بين بدء العدوى الجرثومية وجمع عينة المصل لدى الأطفال الذين تقل أعمارهم عن العام الواحد٬ حيث ينقل المواليد والرضع إلى المراكز الصحية غالباً خلال الساعات الأولى للعدوى وبشكل أسرع من الأطفال الأكبر سناً٬ مما يجعل الـ CRP المصلي لديهم أقل تضاعفاً. من جهة أخرى لاحظ Sadeghi K. ورفاقه (31) و Casado-flores J. ورفاقه (4) انخفاض تركيز CRP المصلي لدى المواليد المصابين بعدوى جرثومية بالمقارنة مع الأطفال الأكبر سناً٬ وأشاروا إلى أن هذا الانخفاض قد يعود إلى عدم نضج مناعتهم الخلوية بشكل كامل. أكد Pacile P. ورفاقه عام 2009 (24) هذا الانخفاض في الاستجابة المناعية للأطفال الذين تقل أعمارهم عن العام الواحد ورجَّحوا أنَّ المسبب هو انخفاض الإشارات الخلوية التي ترسلها مستقبلات TLR4 استجابة للمنتجات الجرثومية٬ وهو ما أثبته Bannister E. ورفاقه عام 2013 (3)٬ حيث وجدوا أنَّ تركيز مستقبلات TLR4 وTLR2 متماثل لدى الأطفال في جميع الأعمار٬ وبالتالي فانخفاض حجم الشلالات الالتهابية لدى الأطفال الذين لم يتجاوزوا عامهم الأول ناتج عن انخفاض الإشارات الخلوية الناتجة عن تلك المستقبلات.
يتميز الـ TNFα بسرعة ارتفاعه في البول والمصل (34، 37) وهو ما لوحظ في هذه الدراسة٬ حيث جمعت عينات البول الخاصة بالمرضى خلال الساعات الأولى من قبولهم في المستشفى وعلى الرغم من هذا فلقد وجد ارتفاع في تركيزه البولي لدى %100 منهم. تشجع النتائج السابقة على اعتماد ارتفاع تركيز TNFα البولي كمتثابتة للتشخيص المبكر للإصابة، حتى قبل ظهور نتائج الزرع الجرثومي، فعلى الرغم من أن زرع البول هو المعيار التشخيصي الذهبي للإصابة إلا أن نتائجه لا تظهر إلا بعد 24-48 ساعة من جمع العينة (5). كما أنَّ كشف الجراثيم في البول لا يؤكد العدوى الكلوية٬ لأنها قد تعود إلى تلوث العينة أثناء الجمع، أو إلى الإصابة ببيلة جرثومية أو عدوى جرثومية في السبيل البولي السفلي (5، 7، 29، 38). كذلك فإن حساسية ونوعية تحليل البول urinalysis منخفضة جداً في تشخيص التهاب الكلية والحويضة الحاد لدى الأطفال٬ فالفحص المجهري للبول أوالفحص الكيميائي باستخدام الشرائط لا يؤكد العدوى، دون نتائج زرع ايجابية٬ وعادة ما يكون لدى %30 من المرضى تحليل بول سوي و لدى %10 منهم زرع بول سلبي كاذب (7)، هذا إلى جانب النوعية التشخيصية المنخفضة التي يتمتع بها CRP كأفضل المتثابتات المستخدمة حالياً للتنبؤ بالإصابة (2، 23، 33).
|
| الاستنتاجات Conclusions |
| يرتبط ارتفاع تركيز TNFα البولي وCRP المصلي بالإصابة بالتهاب الكلية والحويضة الحاد لدى الأطفال٬ مما يشجع على اعتماد ارتفاع تركيز TNFα البولي كمتثابتة ذات نوعية أكبر من CRP للتشخيص المبكر، وذلك حتى قبل ظهور نتائج الزرع الجرثومي. وهو ما يشير إلى الحاجة إلى المزيد من الأبحاث على عينات أكبر تدرس تباين تركيز TNFα عند تطور المضاعفات الكلوية٬ وعند البدء بالمعالجة بالمضادات الحيوية وبعد إتمامها٬ لتكوين فكرة أفضل عن سلوك هذا السيتوكين الالتهابي. كذلك وجد أنَّ تركيز TNFα البولي وCRP المصلي كان منخفضاً لدى المصابين الذين تقل أعمارهم عن العام الواحد، بالمقارنة مع المصابين الأكبر عمراً والذي يرجّح نقص الاستجابة المناعية الخلوية لدى الأطفال الذين لم يتجاوزوا عامهم الأول من العمر٬ الأمر الذي يستدعي المزيد من الدراسات التي تبحث في أثر انخفاض الاستجابة المناعية لدى المصابين الذين تقل أعمارهم عن العام الواحد، بالمقارنة مع المصابين الأكبر عمراً٬ ودورها في تطور الأذية الكلوية أو عدم نجاعة المعالجة والنكس في الإصابة. |
| المراجع References |
1-Amira P.A. et al.
Trend of Antibiotic Resistance in Children with First Acute Pyelonephritis.
Indian Pediatr, 48: 812-813, 2011.
2-Ayazi P. et al.
Comparison of procalcitonin and C
reactive protein tests in children with urinary tract infection.
Iran J Pediatr; 19 (4): 381-386, 2009.
3-Bannister E.G. et al.
TLR2 and TLR4 in healthy children: age and gender differences.
J Paediatr Child Health, 49(12): 1082-3, 2013.
4-Casado-Flores J. et al.
Serum procalcitonin in children with suspected sepsis: a comparison with C-reactive protein and neutrophil count.
Pediatr Crit Care Med; 4(2):190-5, 2003.
5-Chang S.L. and Shortliffe L.D.
Pediatric urinary tract infections.
Pediatr Clin North Am, 53(3): 379-400, 2006.
6-Chassin C. et al.
Renal collecting duct epithelial cells react
to pyelonephritis-associated Escherichia coli by activating distinct TLR4-dependent and -independent inflammatory pathways.
J Immunol, 177(7): 4773-4784, 2006.
7-Colgan R; Williams M. and Johnson J.R.
Diagnosis and treatment of acute pyelonephritis in women.
Am Fam Physician, 84(5): 519-526, 2011.
8-Czaja C.A; Scholes D; Hooton T.M. and Stamm W.E.
Population-based epidemiologic analysis of acute pyelonephritis.
Clin Infect Dis; 45(3): 273-280, 2007.
9-Gürgöze M.K. et al.
Proinflammatory cytokines and procalcitonin in children with acute pyelonephritis.
Pediatr Nephrol, 20(10): 1445-8, 2005.
10-Horcajada J.P. et al.
Evaluation of Inflammatory and Renal-Injury Markers in Women Treated with Antibiotics for Acute Pyelonephritis Caused by Escherichia coli.
Clin Diagn Lab Immunol, 11(1): 142-146, 2004.
11-Horiuchi T; Mitoma H; Harashima S; Tsukamoto H. and Shimoda T.
Transmembrane TNF-alpha: structure, function and interaction with anti-TNF agents.
Rheumatology (Oxford), 49(7): 1215-1228, 2010.
12-Huang D.T; Huang F.Y; Tsai T.C; Tsai J.D; Chiu N.C. and Lin C.C.
Clinical differentiation of acute pyelonephritis from lower urinary tract infection in children.
J Microbiol Immunol Infect, 40(6): 513-517, 2007.
13-Jacobson S.H; Lu Y. and Brauner A.
Tumour necrosis factor soluble receptors I and II and interleukin-1 receptor antagonist in acute pyelonephritis in relation to bacterial virulence-associated traits and renal function.
Nephrol Dial Transplant, 11(11): 2209-2214, 1996.
14-Khalil A.
Studies on inflammatory response in experimental acute pyelonephritis and its importance for development of scars.
Karolinska university press, 1-59, 2002.
15-Khan F. et al.
Renal biometry and serum c-reactive protein levels in the evaluation of urinary tract infections.
Indian J Nephrol, 14:10-14, 2004.
16-Levy O.
Innate immunity of the newborn: basic mechanisms and clinical correlates.
Nat Rev Immunol, 7(5): 379-390, 2007.
17-Majd M. et al.
Relationship among vesicoureteral reflux, P-fimbriated Escherichia coli, and acute pyelonephritis in children with febrile urinary tract infection.
J Pediatr, 119(4): 578-585, 1991.
18-Mittal R; Sharma S; Chhibber S; and Harjai K.
Evaluation of tumour necrosis factor-alpha and interleukin-1 beta in an experimental pyelonephritis model induced with planktonic and biofilms cells of Pseudomonas aeruginosa.
Can J Infect Dis Med Microbiol, 20(3): e35–e42, 2009.
19-Mohkam M. et al.
Diagnostic potential of urinary tumor necrosis factor-alpha in children with acute pyelonephritis.
Iran J Kidney Dis, 3(2): 89-92, 2009.
20-Mohkam M. et al.
Urinary Tumor Necrosis Factor-Alpha a Good Indicator for Inflammatory Response in Pyelonephritis.
Arch Pediatr Infect Dis, 1(2): 87-91, 2013.
21-Nammalwar B.R; Vijayakumar M; Sankar J; Ramnath B. and Prahlad N.
Evaluation of the use of DMSA in culture positive UTI and culture negative acute pyelonephritis.
Indian Pediatr, 42(7): 691-696, 2005.
22-Olszyna D.P. et al.
Levels of inhibitors of tumor necrosis factor alpha and interleukin 1beta in urine and sera of patients with urosepsis.
Infect Immun, 66(8): 3527-3534, 1998.
23-Pecile P. et al.
Procalcitonin: a marker of severity of acute pyelonephritis among children.
Pediatrics, 114(2): e249-254, 2004.
24-Pecile P; Miorin E; Romanello C; Vidal E; Contardo M; Valent F. and Tenore A.
Age-related renal parenchymal lesions in children with first febrile urinary tract infections.
Pediatrics, 124(1): 23-29, 2009.
25-Peco-Antić A. et al.
Antibiotic resistance of uropathogens in newborns and young children with acute pyelonephritis.
Srp Arh Celok Lek, 140 (3-4): 179-183, 2012.
26-Peng N.J; Hu C; Wu C.S; Tsay D.G. and Chiou Y.H.
Incidence and relationship of vesicoureteral reflux and acute pyelonephritis in children with first urinary tract infection.
Ann Nucl Med Sci, 22: 67-74, 2009.
27-Preda I.
Infants with urinary tract infection-renal damage and risk factors.
University of Gothenburg, 1-45, 2010.
28-Puglisi M.J. and Fernandez M.L.
Modulation of C-reactive protein, tumor necrosis factor-alpha, and adiponectin by diet, exercise, and weight loss.
J Nutr; 138(12): 2293-2296, 2008.
29-Ramakrishnan K. and Scheid D.C.
Diagnosis and management of acute pyelonephritis in adults.
Am Fam Physician, 71(5): 933-942, 2005.
30-Rochemonteix B.G; Wiktorowicz K; Kushner I. and Dayer J.M.
C-reactive protein increases production of IL-la, IL-1ß, and TNF-a, and expression of mRNA by human alveolar macrophages.
J. of Leukocyte Biology 53: 439-445, 1993.
31-Sadeghi K. et al.
Immaturity of infection control in preterm and term newborns is associated with impaired toll-like receptor signaling.
J Infect Dis, 195(2): 296-302, 2007.
32-Shim Y.H; Lee J.W. and Lee S.J.
The risk factors of recurrent urinary tract infection in infants with normal urinary systems.
Pediatr Nephrol, 24(2): 309-312, 2009.
33-Smolkin V; Koren A; Raz R; Colodner R; Sakran W. and Halevy R.
Procalcitonin as a marker of acute pyelonephritis in infants and children.
Pediatr Nephrol, 17(6): 409-412, 2002.
34-Spooner C.E; Markowitz N.P. and Saravolatz L.D.
The role of tumor necrosis factor in sepsis.
Clin Immunol Immunopathol, 62(1 Pt 2): S11-17, 1992.
35-Tsao C.H; Huang W.S; Cheng C.Y; Wu S.L; Lin Y.Z. and Lin M.H.
Evaluation of culture negative acute pyelonephritis with 99mTc-DMSA renal scan in children.
Ann Nucl Med Sci; 16: 117-122, 2003.
36-Tullus K; Escobar-Billing R; Fituri O; Lu Y. and Brauner A.
Soluble receptors to tumour necrosis factor and interleukin-6 in urine during acute pyelonephritis.
Acta Paediatr, 86(11): 1198-1202, 1997.
37-Van Zee K.J; Kohno T; Fischer E; Rock C.S; Moldawer L.L. and Lowry S.F.
Tumor necrosis factor soluble receptors circulate during experimental and clinical inflammation and can protect against excessive tumor necrosis factor alpha in vitro and in vivo.
Proc Natl Acad Sci U S A, 89(11):4845-4849, 1992.
38-White B.
Diagnosis and treatment of urinary tract infections in children.
Am Fam Physician, 83(4): 409-415, 2011.
39-YenC. and Hung K.
Pyelonephritis and reflux nephropathy in young infants with urinary tract infection.
FJJM, 3(4): 221-229, 2005.
40-Zorc J.J; Kiddoo D.A. and Shaw K.N.
Diagnosis and management of pediatric urinary tract infections.
Clin Microbiol Rev, 18(2):417-422, 2005.
|
| المجلد 7 ,
العدادان 5-6
, ربيع الثاني 1435 - كانون الثاني (يناير)2015 |
|
|
|
